大腸癌8 内視鏡治療
ここでは大腸癌の内視鏡治療につき解説します。なお、大腸癌の腹腔鏡手術については、「大腸癌手術 最近のトピックス」の項を参照してください。
対象
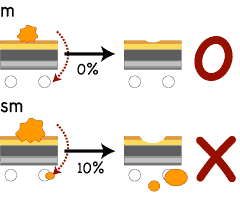
内視鏡治療では、ふつうはリンパ節転移をおこす可能性のある癌は内視鏡治療の対象となりません。具体的には、粘膜癌と一部の粘膜下層癌におこなわれます(図1![]() )。
)。
深達度
粘膜癌(m癌)=転移がないので内視鏡治療だけで根治可能です。
粘膜下層癌(sm癌)=10%前後のリンパ節転移があります。ポリープを切除する前にリンパ節転移の有無がわかればいいのですが、それを判断する確実な方法はありません。そこで、取ったポリープを顕微鏡で病理学的に診断し、リンパ節転移の可能性が高い、と疑われるときは、追加手術をおこないます。
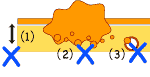
最近の知見では、sm癌でも次の条件をみたすものはリンパ節転移はおこらないことがわかってきました(図2![]() )。
)。
- 粘膜へ入っている距離が1000ミクロン以下
- 脈管(静脈、リンパ管)内に癌細胞が入っていない
- 蔟出=癌の先端部に低分化傾向がない
大きさ
先に述べたように、明らかに癌が疑わしいときは、のちの病理検査で追加手術が必要かどうか、決定します。そこで、癌が分割されずに一度に切除できること、穿孔などの合併症がおこらないこと、が条件となります。
一般的な大きさとしては、最大径で20mmです。しかし、粘膜下層で特殊な器具を使って広範な病変を切除する方法が開発され、20mm以上の病変を内視鏡で切除するこころみもなされています。
内視鏡下ポリープ切除術
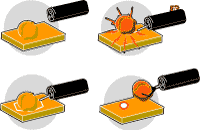
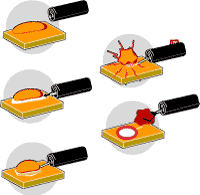
しっかりした茎を持つポリープを切除する方法は、癌も良性ポリープも同じです(図3![]() )。まずポリープのクビにワナをかけ、通電して焼き切ります。大腸粘膜は痛みを感じる神経に乏しく、大腸外側の腹膜まで炎症が及ばなければ痛むことはありません。
)。まずポリープのクビにワナをかけ、通電して焼き切ります。大腸粘膜は痛みを感じる神経に乏しく、大腸外側の腹膜まで炎症が及ばなければ痛むことはありません。
癌では茎が太く大きな動脈があることが多いので、あらかじめ出血予防に留置用のスネアをかけたり、後出血予防に切除断端にクリップをかけたりします。
内視鏡下粘膜切除術 (EMR)
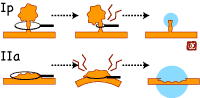
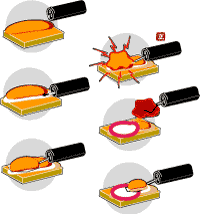
大腸は、胃と比較しても壁がたいへん薄いため、大きな病変をつまんでとろうとすると、腸壁の損傷が強くなります。とくに、平坦な病変にスネアをかけようとすると、どうしても深い潰瘍ができます(図4![]() )。これを予防する手だてが内視鏡下粘膜切除術(Endoscopic Mucosal Resection=EMR)です。
)。これを予防する手だてが内視鏡下粘膜切除術(Endoscopic Mucosal Resection=EMR)です。
平坦病変につき、粘膜下層へ生理食塩水などを注入します。その部分だけ腸の壁が厚くなったようにし、スネアをかけて通電すれば穿孔の予防にもなります(図5![]() )。
)。
良性の平坦病変では、一括してとれない大きさのときは何回かに分けて分割切除します(図6![]() 分割大腸粘膜切除術=EPMR)。大腸の場合は胃と違い、良性ポリープの一部が悪性に変化していることがよくあります。明らかに癌の合併が疑われるときは、分割切除をせず、一括切除する方法を選びます。
分割大腸粘膜切除術=EPMR)。大腸の場合は胃と違い、良性ポリープの一部が悪性に変化していることがよくあります。明らかに癌の合併が疑われるときは、分割切除をせず、一括切除する方法を選びます。
内視鏡下粘膜下剥離術 (ESD)
言葉のとおり、内視鏡で粘膜下組織を剥離し、平坦な腫瘍を一括してとります(Endoscopic Submucosal Dissection 図7![]() )。特に壁が厚い胃の平坦性病変では、標準治療となりつつあります。大腸の平坦病変に応用しよう、という試みが全国でなされています。
)。特に壁が厚い胃の平坦性病変では、標準治療となりつつあります。大腸の平坦病変に応用しよう、という試みが全国でなされています。
内視鏡の先端に透明なフードをかぶせ、粘膜下にまずヒアルロン酸などを注入します。粘膜下がふくれあがることで、腫瘍がもちあがります。特殊なナイフで粘膜を切開し、粘膜下組織に局注液を追加しながら、切開、剥離をすすめていきます。
ただし大腸は壁が薄いので、気をつけないと腸壁に穴が開き、腹膜炎になります。腸の内腔は狭く屈曲しているので、胃よりもさらに技術的に難しい処置です。適応になる病変が少なく、穿孔などの合併症が多い、時間がかかる、と現状では標準治療となるにはまだまだ問題があります。